Артроскопската интервенция на коляното е оперативна процедура, при която чрез минимални разрези на кожата, се прониква в ставата с оптична система и се осъществява окончателна диагностика и в последствие лечение на всички увредени вътреставни структури. Тази миниинвазивна, безкръвна манипулация на коляното се прилага най-често за диагностициране и терапевтично повлияване на възпалителни процеси, различни наранявания, дегенеративни изменения, биопсия и др.
За първи път колянна артроскопия е направена от Проф. Kenji Takagi в Токио през 1918г. /коляно на кадавър/. Година по-късно той прави първата колянна артроскопия на пациент. Едновременно с него швейцарския д-р Eugen Bircher през 1921г. прави първата артроскопия в Европа, а в Америка е направена през 1925г. от Д-р Phillip Kreuscher.
АНАТОМИЯ
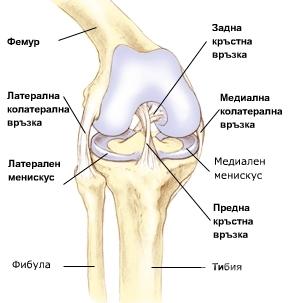
Колянната става се състои от три кости – долната част на бедрената кост, горната част на големия пищял и капачка. Те са покрити със ставен хрущял и заедно с двата менискуса / външен и вътрешен/, вътрешните кръстни връзки /предна и задна/, колатералните връзки /медиална и латерална/, ставната капсула и залавящите се отстрани мускули.
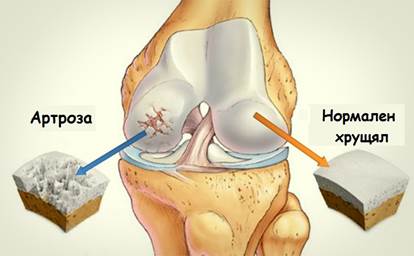
Ставният хрущял, покриващ вътреставните повърхности на трите кости е хиалинен с дебелина от 2 до 5мм., която зависи от възрастта, зоната и степентта на износване (дегенерация). Той е гладък, с бял цвят и гарантира плъзгаемостта на ставата, без всякакво триене. Основна причина за увреждане на ставния хрущял е невъзможността на хрущялната повърхност да понесе натоварванията в областта на колянната става.
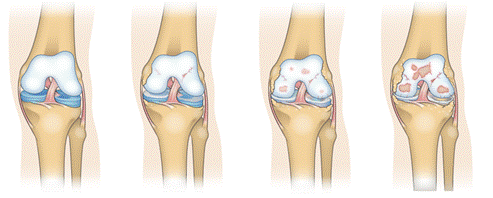
Най-често използваната класификация за представяне на хрущялните увреди е четиристепенна. При първа степен, има увреда само на повърхностния хрущялен слой. При последната четвърта степен в увредената зона липсва хрущял.
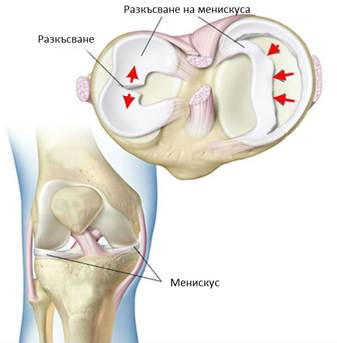
Менискусите – медиален и латерален, са влакнесто-хрущялни образувания, с форма на сърп. Двата менискуса служат за попълване на несъответствията (неконгруентността) на ставните повърхности на двете кости, изграждащи колянната става. Със своята еластичност те поемат част от натоварванията в ставата. Уврежданията на двата менискуса, подобно на ставния хрущял, се получават при остра травма или при хронични натоварвания. Разкъсванията зависят от зоната на увреда на менискуса и от вида и дълбочината на скъсването. Възможно е да се засегнат следните зони на менискуса: преден рог, заден рог, средна трета. Съществуват различни разкъсвания: езикообразно, радиално, вертикално-надлъжно, хоризонтално-надлъжно разкъсване, разкъсване тип “ дръжка на ведро ” и комплексни.
Ставният хрущял и менискусите са тъкани, които имат проблемно кръвоснабдяване. Храненето им става и чрез ставната течност. Ето защо при тяхното увреждане възстановяването е невъзможно или изисква определени условия.
Основните статични стабилизатори на колянната става са лигаментарните структури: предна и задна кръстни връзки и двете странични – медиална колатерална и латерална колатерална връзка. Те са съставени от здрава влакнеста съединителна тъкан.
– Медиалната колатерална връзка (МКВ) е вплетена в ставната капсула от вътрешната страна,
– Латералната колатерална връзка (ЛКВ) се намира от външната страна на коляното, извън ставната капсула и вътреставните коленни структури.
Предната и задната кръстни връзки се намират във вътрешността на колянната става.
Предната кръстна връзка (ПКВ) се залавя отзад и отдолу в областта на ямката на долната част на бедрената кост и достига до предната част на големия пищял.
Задната кръстна връзка (ЗКВ) стой зад предната и има противоположен ход. Погледнати отпред, те се прекръстосват и затова се наричат кръстни връзки.
Важността на връзковият апарат на коляното се състои в това, че в процеса на движение, той, заедно със ставната капсула осъществяват стабилността на коляното. Разкъсването на връзковия апарат на коляното се получава след високоенергийна травма. Най-често се травмира и уврежда МКВ и ПКВ. Липсата на някой от стабилизиращите структури на коляното води до нефизиологични движения, което причинява болка, подуване, скованост, нестабилност и затруднена походка. Всичко това води до бърза дегенерация на ставния хрущял. Поради тази причина при увреда на структури, засягащи колянната става е необходимо да се вземат бързи мерки за правилна диагностика и адекватно лечение.
АРТРОСКОПСКА ДИАГНОСТИКА И ЛЕЧЕНИЕ НА ВЪТРЕСТАВНИТЕ УВРЕДИ НА КОЛЯННАТА СТАВА
Съвременното третиране на проблемите от травматичен, дегенеративен и възпалителен характер в коляната става се решават чрез артроскопско лечение в около 80%.
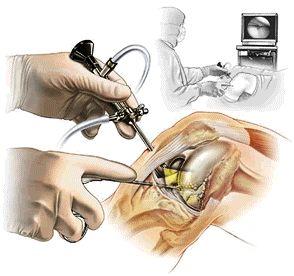
Това е миниинвазивна процедура, която се извършва в болнично заведение под анестезия. Използват се мини иструменти и работна камера с оптика, която е с ъгъл на пречупване на светлината от 30 градуса. Възможни са и други разновидности: 45 и 70-градусови оптики, които се използват при определена патология. Оптиката с артроскопската камера проникват в ставата през пет-милиметров разрез на кожата, от предно-външната част на коляното. Нарича се антеро-латерален достъп. Извършва се обследване на вътреставните структури. Започва се от пространството над пателата, следва медиалния компартмънт, като се оглежда вътрешния менискус по цялото му протежение и съответния ставен хрущя. Достига се ПКВ и едновременно с това и предната част на ЗКВ. След това оптиката се насочва към латералния компартмент и менискус, патело-феморалната става, латерален и медиален рецесус. Диагностицира се и евентуална патология на синовията – вътрешната обвивка на колянната става. Обмисля се разположението на работния достъп. В голям процент от случайте той е един и обикновенно е предно-медиален. Възможни са и няколко работни достъпа, като транслигаментарен, медиопателарен, задно-медиален, заднолатерален и др., според диагностицираната вътреставната патология и необходимостта от достигане с работните инструменти на определени структури. През работния достъп се прониква с артроскопска сонда и поотделно се тестват всички структури в коляното. Тогава най-точно можем да кажем за каква патология се касае:
– Кой менискус е скъсан –вътрешен или външен?
– Коя част от менискуса е скъсана – преден, заден рог или средна трета?
– В коя зона е скъсването – първа зона най-външната или трета зона– най-вътрешната?
– Какъв е вида на скъсването.
Какво е състоянието на ставния хрущял:
– хондромалация – размекване или се касае разнищване, узури или големи хрущялни дефекти? Колко е голям и къде е локализиран дефекта?
Какво е състоянието на ПКВ и ЗКВ – пълно или частично е скъсването, прясна ли е лезията или е с голяма давност.
Какво е състоянието на синовията в съответните рецесуси и търсим – свободни тела, кристали, сраствания, кръвонасядания, хондроматоза, разраствания на синовиалните въси и др.
След тази задължителна оценка на вътреставните структури преминаваме към решаване на вътреставните увреди. При менискалните увреди в зависимост от уведата се извършва частично изрязване на разкъсаните участъци от менискуса и заглаждане на зоната. При локализация в т.н. червена кръвоснабдена зона се извършва менискален шев. Основните техники са две – отвън навътре и отвътре навън.
При наличие на хрущялна увреда, се оценява вида, зоната и дълбочината на засягането на хрущяла. Съществува богата гама от техники за възстановяването му, но основното изискване е новата тъкан да е с най-близки характеристики до нормалния хрущял.
Лечението на връзковия апарат на коляното е възможно да се осъществи артроскопски. При увреди на ПКВ и ЗКВ най-често се извършва пластика на скъсаната връзка (заместване на увредената структура с трансплантат). Най-популярен е автотрансплантата – сухожилна или лигаментарна тъкан взета от определени анатомични структури на пациента. Възможни са и използването на алотрансплантат или изкуствени връзки.
Артроскопската интервенция е модерен и ефективен миниинвазивен метод за диагностика и лечение при всички стави.